当院では保存期から透析導入、維持透析まで一貫したケアができる体制を整え、「血液透析」「腹膜透析」「腹膜透析と血液透析の併用」と、患者さんの状態に合わせた治療を提供することが可能です。
定期的に院内でカンファレンスを行い、デジタル化した患者さんの情報を共有し、個々に適した治療を提供できるよう協働しています。透析時には看護師・臨床工学技士が患者さんの異変を早期に発見できるような体制を整えており、安心安全な透析治療を提供できるよう努めています。
血液透析(HD)とは
血液透析(HD:Hemodialysisの略称)
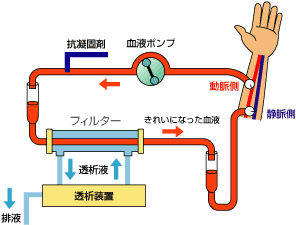
血液透析は、手術により手首にシャントという血液の出入口をつくり、そこからポンプを使って体内から血液を取り出して、ダイアライザーという装置を通して血液をろ過します。ダイアライザーで浄化された血液は体内に戻ります。透析にかかる時間は、1回4時間以上、週3回ペースで行われるのが基本です。当院での透析時間は平均5時間位です。
メリット
・定期的な通院により、
合併症などの管理がしやすい
・1回の透析で体内水分量の
増加(体重の増加)や老廃物の蓄積、
体液バランスの障害が改善る
デメリット
・週3回の通院が必要
・食事や水分に制限がある
腹膜透析(PD)とは
腹膜透析(PD:Peritoneal Dialysisの略称)
腹膜透析は、手術により腹部に専用のカテーテルを挿入し、腹膜という自身のお腹の中のスペース(腹腔)を包んでいる膜にある毛細血管と腹腔に注入した透析液を介して、体内で血液を浄化する方法です。腹膜透析は、 「APD (自動腹膜透析)」という睡眠中の時間を用いて透析液をお腹に貯留しておく方法と、「 CAPD (連続携行式腹膜透析) 」という、日中に1~4回、1回あたり30~45分の透析液の交換(空のバッグにお腹の透析液を排出し、もう一つのバッグに入っている新しい透析液をお腹に入れる)を行う方法があります。
※松山医院大分腎臓内科における、腹膜透析管理は、デメリット面を考慮し、腹膜透析(PD)単独での管理は、行なっていません。
原則、血液透析をまじえた、腹膜透析(PD)+血液透析(HD)の併用療法で実施しています。
メリット
・血液透析に比べると通院頻度が低く、
時間の拘束が少ない
・持続して透析療法が行えるので、
体重や老廃物の値などが良状態で保たれる
デメリット
・腹膜炎やカテーテル出口部の感染などを
防ぐために、ご自分で衛生管理を
しっかり行う必要がある
・5年以上の長期にわたると
腹膜硬化症などの恐れがあり、
血液透析を併用したり、
移行する必要が出てくる
腹膜透析と血液透析の併用
腹膜透析の期間が長くなると、残存腎機能が低下し透析不足になり、過剰な 塩分・水分や老廃物が体の中に溜まるため、腹膜透析の除去効率を上げる必 要があります。この対策のひとつとして、腹膜透析(PD )+血液透析 (HD )の併用療法があります。
※松山医院大分腎臓内科における、腹膜透析管理は、デメリット面を考慮し、腹膜透析(PD)単独での管理は、行なっていません。
原則、血液透析をまじえた、腹膜透析(PD)+血液透析(HD)の併用療法で実施しています。
| 月 | 火 | 水 | 木 | 金 | 土 | 日 | |
| 腹膜透析 | ● | ● | ● | ● | ● | 腹膜休息 | 腹膜休息 |
| 血液透析 | ● |
腹膜透析と血液透析の併用療法は基本的に週5日間の腹膜透析と週1回の血液透析を行なう血液浄化法です。血液透析日と血液透析翌日は、腹膜透析を行なわないため2日間の腹膜休息が可能となります。当院では、併用療法の透析効率を解析するシュミレーションソフトを用いて患者さんの透析量を評価しています。
血液透析と腹膜透析の比較
| 血液透析(HD) | 腹膜透析(PD) | 導入併用(PD/HD) | |
| 透析場所 | 医院 | 自宅・職場など | 自宅・職場(PD)/医院(HD) |
| 透析操作 | 医師・技士・看護師 | 基本的には患者自身 | PD/HD両者 |
| 治療拘束時間 | 4~5時間 | 1日4回の透析液バック毎日交換(約30分/回) | 週1日の4~5時間HD週5日のPD(1日4回交換) |
| 通院回数 | 週3回 | 月2回 | 週1回 |
| 手術 | 小規模な手術 (前腕内シャント作成術) | 中規模な手術 (腹腔内カテーテル挿入術) | 前腕内シャント作成術+ 腹腔内カテーテル挿入術 |
| 外見 | 前腕シャント血管拡張 | 腹部からカテーテルが出ている | PD/HD両者の外観 |
| 社会復帰 | 可能 | 有利 | 有利 |
| 仕事の継続 | 可能 | 有利 | 有利 |
| 食事制限 | 重要 | 残存腎機能あれば緩和 | 残存腎機能あれば緩和 |
| 運動制限 | シャントに負荷のかかる運動 | 腹圧のかかる運動 | PD/HD両者の制限 |
| 自己管理 | 軽い | 非常に重要 | |
| 残存腎機能 | PDより効果は少ない | 効果あり | 効果あり |
| 心血管系への負担 | 大きい | 小さい | PD主体であり小さい |
| 透析効率の評価 | 透析前後の血液検査 | 24時間のPD排液検査 蓄尿検査/血液検査 | PD/HD両者の検査 |
| 感染・合併症 | シャント トラブル (閉塞・狭窄・出血・穿刺痛) | カテ出口部感染 腹膜炎 被嚢性腹膜硬化症 | PD/HD両者の合併症 |
| その他 治療耐用年数 | シャント トラブルが無い限り治療可能。シャント閉塞時は、一時的ブラッドアクセスとしてカテーテル挿入下のHDを行ないます。(要入院) | 腹膜の透析膜としての寿命がある。(過去に酸性液を使用された患者は、約7年程度の治療となり、以後はHDに変更する必要もあります。) | 導入期より中性液でかつ週2日間の腹膜休息がある場合の腹膜耐用年数については、未知。(PD単独療法よりも腹膜機能は、維持されると考えられています。また、PDトラブル時には、速やかにHDヘの変更が可能となります。) |

「透析用監視装置 DCS-27」
透析膜を介して血液側から透析液側へ溶質の拡散と限外濾過によって、患者体内に蓄積した毒性物質の除去と、透析液から血中への溶質の拡散で体内に不足した物質の補充を行います。小分子量物質の除去に優れています。
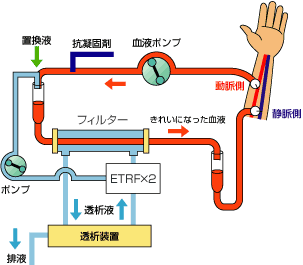

「オンラインHDF対応多用途透析用監視装置DCS-200Si」

「オンラインHDF対応個人用多用途透析装置DBB-200Si」
慢性腎臓病末期の腎代替療法として血液透析(HD)療法が導入され、約半世紀が経過しました。HD療法の進歩とともに透析患者さんの生命予後は改善しましたが、長期維持透析に伴う「透析アミロドーシス」による関節障害などの合併症が、QOLを著しく低下させていることが問題となってきました。合併症の発生には大分子尿毒素の蓄積が関与しています。
HD療法では分子拡散を尿毒素の除去原理とするため、その除去特性は、小分子に偏重しています。一方、血液濾過(HF)療法では、HDよりも生理的ですが、濾過量不足によって小分子が除去不足となります。
このようなHDとHFの欠点を補う治療として、日本でも1990年以降に透析治療に濾過治療を合わせた血液透析濾過(HDF)療法が試みられるようになりました。1995年にHDF用のバッグ型製剤である重曹型濾過型人工腎補充液(以下置換液)が製造承認されました。しかし、置換液量に制約が設けられたことから臨床効果としては、期待される結果が得られませんでした。
一方、「オンラインHDF」は、無菌的に調製された透析液を置換液として使用し、かつ大量の液置換が使用可能になることから、優れた臨床効果が得られる新しい方法であり、従来の血液浄化療法の欠点や問題点を解決することができる治療方式となります。試みとして捉えられてきた治療法でしたが、近年その有効性が明らかとなってきたことから、日本でも2010年から保険診療で認められるようになった新世代の進化型の血液浄化療法です。
アセテートフリーバイオフィルトレーション(AFBF)は従来の重炭酸透析とは異なり、酢酸を全く含まない透析液とアルカリ化剤として、最も生理的な炭酸水素ナトリウムを補充液に用いて後希釈方式の血液透析濾過(HDF)を行う、HDFの変法とされる血液浄化療法です。
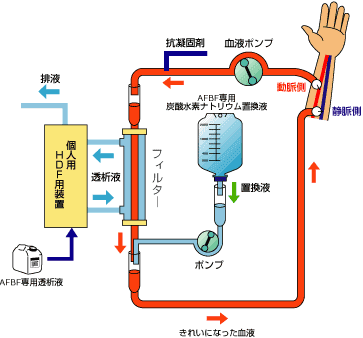
【特徴】
・透析中の不均衡症候群・血圧低下等のために治療の維持または管理の困難な場合に有効です。
・透析患者さんの代謝性アシドーシス是正効果が優れています。標準的な透析療法ではアシドーシスの是正が不十分な場合に有効です。
酢酸※を負荷しない治療が可能であり、治療中の血行動態への影響が少なく、不均衡症候群などの臨床症状が現れにくくなります。透析中の血圧低下など臨床症状発現頻度の低減が期待できます。
[※酢酸のadverse effect:心血管系(心機能抑制、末梢 血管拡張作用)・補体活性化増強・好中球活性化・サイトカイン産生刺激など。]
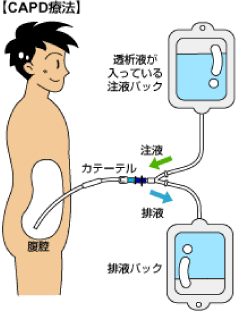
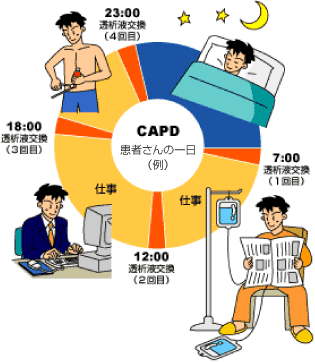
【CAPD療法】
Continuous (連続的に)
Ambulatory (携行可能な)
Peritoneal (腹膜を使った)
Dialysis (透析)
の略称で、1984年に健康保険で認められた在宅療法です。腹腔内にカテーテルを留置し、体内の腹膜を利用して24時間連続した透析を行うため、生体腎に近い治療法です。
- 腹部にカテーテルを挿入するための
手術 (約1時間)をします。 - おなかに透析液を入れて老廃物を除去します。
- 通常4回/日のバック交換を毎日行います。
通院は2週間に1回です。 - 自分でバック交換を行います。
1回の交換時間は、約30分程度です。 - 定期検査で腹膜機能の低下が確認されたら
血液透析に変更する必要があります。